
Tất cả nội dung của iLive đều được xem xét về mặt y tế hoặc được kiểm tra thực tế để đảm bảo độ chính xác thực tế nhất có thể.
Chúng tôi có các hướng dẫn tìm nguồn cung ứng nghiêm ngặt và chỉ liên kết đến các trang web truyền thông có uy tín, các tổ chức nghiên cứu học thuật và, bất cứ khi nào có thể, các nghiên cứu đã được xem xét về mặt y tế. Lưu ý rằng các số trong ngoặc đơn ([1], [2], v.v.) là các liên kết có thể nhấp vào các nghiên cứu này.
Nếu bạn cảm thấy rằng bất kỳ nội dung nào của chúng tôi không chính xác, lỗi thời hoặc có thể nghi ngờ, vui lòng chọn nội dung đó và nhấn Ctrl + Enter.
Orchipexy
Chuyên gia y tế của bài báo
Đánh giá lần cuối: 04.07.2025
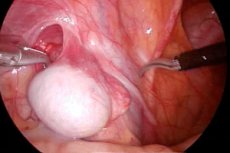
Phẫu thuật cố định tinh hoàn là phẫu thuật tái tạo ở những bệnh nhân nam mắc dị tật bẩm sinh trong đó một hoặc cả hai tinh hoàn (gọi tắt là tinh hoàn) không nằm trong bìu, tức là được chẩn đoán mắc chứng ẩn tinh hoàn.
Bệnh lý được chẩn đoán trong phần lớn các trường hợp (4/5) ngay khi sinh và phẫu thuật được khuyến cáo thực hiện trong thời kỳ sơ sinh và trẻ nhỏ. Theo giao thức quốc tế, bệnh nhân có thể được phẫu thuật ngay từ 6-8 tháng. Hầu hết các ca phẫu thuật được thực hiện trước hai tuổi. Một can thiệp sớm như vậy được coi là nên làm, thứ nhất, để bảo tồn khả năng sinh sản tiềm tàng, thứ hai, vì khả năng phát triển bệnh lý ung thư của tinh hoàn ẩn hoặc xoắn tinh hoàn giảm đáng kể, thứ ba, bệnh nhân càng nhỏ thì bìu càng gần, nghĩa là tinh hoàn cần được di chuyển một khoảng cách ngắn. Phẫu thuật không được thực hiện trước sáu tháng tuổi, vì ở hầu hết trẻ sơ sinh (khoảng 66% các trường hợp được chẩn đoán là ẩn tinh hoàn), tinh hoàn tự động hạ xuống bìu. Điều này thường xảy ra trong bốn tháng đầu đời, nhưng đôi khi muộn hơn - lên đến 6-8 tháng. Sau một năm, việc tinh hoàn tự động hạ xuống được coi là không thể. Tật ẩn tinh hoàn đơn độc là dị tật bẩm sinh phổ biến nhất của cơ quan sinh dục nam, ảnh hưởng đến gần 1% trẻ sơ sinh đủ tháng ở độ tuổi 1 tuổi. [ 1 ]
Vì vậy, hầu hết các trường hợp ẩn tinh hoàn được chẩn đoán ở trẻ sơ sinh và phẫu thuật cố định tinh hoàn được thực hiện tại thời điểm đó. Tuy nhiên, đôi khi phẫu thuật được thực hiện trên trẻ lớn hơn và thậm chí là người lớn. Điều này có thể xảy ra do sự chậm chạp của cha mẹ, nhưng thường xuyên hơn - vì lý do khách quan. Ở một phần năm số bệnh nhân, theo quy luật, với tình trạng lạc chỗ của dây chằng dẫn hướng tinh hoàn hoặc cả hai, chúng được sờ thấy ở bìu khi còn nhỏ, nhưng sau đó tăng lên khi cơ thể phát triển, vì chúng được gắn cao hơn và điều này không cho phép chúng hạ xuống vị trí bình thường. Trong trường hợp như vậy, ẩn tinh hoàn thường được phát hiện ở giai đoạn đầu tuổi vị thành niên sau khi phát triển nhanh trong thời kỳ dậy thì và phẫu thuật được thực hiện trên người lớn. [ 2 ]
Chuẩn bị
Orchiopexy là một ca phẫu thuật được lên kế hoạch. Bệnh nhân trải qua quá trình chuẩn bị trước phẫu thuật chung, được thiết kế để giảm thiểu các rủi ro có thể xảy ra trong và ngay sau ca phẫu thuật. Quá trình chuẩn bị chung cho ca phẫu thuật được lên kế hoạch có thể được thực hiện ngoại trú, bao gồm tất cả các nghiên cứu liên quan đến chẩn đoán tình trạng cần can thiệp phẫu thuật và đánh giá sức khỏe tổng quát của bệnh nhân. Chiều cao và cân nặng của bệnh nhân được đo, xét nghiệm máu và nước tiểu tổng quát được thực hiện và phân được kiểm tra giun sán. Ngoài ra, nhóm máu và yếu tố Rh, quá trình đông máu, nồng độ glucose được xác định và các bệnh truyền nhiễm nguy hiểm được loại trừ ở bệnh nhân: giang mai, lao, AIDS. Trong quá trình khảo sát, người ta tìm ra xem bệnh nhân có bị phản ứng dị ứng hay không. Các nghiên cứu bổ sung có thể được kê đơn theo quyết định của bác sĩ điều trị. [ 3 ]
Phẫu thuật cố định tinh hoàn thường được thực hiện ở trẻ em, vì vậy cần phải có sự cho phép bằng văn bản của cha mẹ để phẫu thuật được thực hiện dưới gây mê, cũng như cắt tinh hoàn, nếu cần thiết trong quá trình phẫu thuật.
Vì phẫu thuật cố định tinh hoàn được thực hiện dưới gây mê toàn thân, nên cần phải tuân theo một chế độ ăn nhất định trong ba đến bốn ngày trước khi phẫu thuật, ăn những thức ăn dễ tiêu hóa và loại trừ những thức ăn gây đầy hơi và chướng bụng. Đêm trước và sáng trước khi phẫu thuật, bạn không được ăn, bạn cần phải đi đại tiện và ngay trước khi phẫu thuật, bệnh nhân cần đi tiểu để bàng quang rỗng.
Kỹ thuật sự cương cứng của tinh hoàn
Orchiopexy thường được thực hiện ở trẻ nhỏ, tốt nhất là trước một tuổi. Bạn có thể sống lâu với tinh hoàn ẩn, và một số thậm chí còn trở thành cha, nhưng có khả năng cao là người đàn ông sẽ không giữ được chức năng sinh sản và sẽ vô sinh. Bìu tạo ra các điều kiện tối ưu cho hoạt động của tinh hoàn, rất nhạy cảm với những thay đổi về nhiệt độ. Các nghiên cứu mô học về tinh hoàn nằm bên ngoài bìu ghi nhận những thay đổi đáng kể trong biểu mô sinh tinh ngay cả ở trẻ em trong năm đầu đời; đến cuối năm thứ tư, nó đã được thay thế bằng sự phát triển rộng rãi của mô liên kết; đến sáu tuổi, xơ hóa rõ rệt được ghi nhận. Vào cuối quá trình phát triển tình dục, bệnh nhân thường bị vô sinh.
Do đó, nên loại bỏ tình trạng ẩn tinh hoàn ở độ tuổi từ sáu tháng đến hai năm. Phẫu thuật cố định tinh hoàn phòng ngừa được thực hiện ở trẻ nhỏ, trong đó tinh hoàn được hạ xuống bìu và khâu vào đúng vị trí, cho phép tinh hoàn phát triển bình thường. Ngoài ra, phẫu thuật kịp thời giúp tránh bệnh lý phẫu thuật cấp tính - xoắn tinh hoàn, thường gặp ở những người bị ẩn tinh hoàn, đồng thời cũng làm giảm nguy cơ phát triển khối u trong tương lai.
Kỹ thuật này bao gồm việc tách thừng tinh và tinh hoàn ẩn (di động) khỏi quá trình âm đạo của phúc mạc, nơi tinh hoàn thường nằm. Trong trường hợp này, tất cả các sợi mô liên kết đi kèm với các mạch máu đều được loại bỏ. Di động được thực hiện cho đến khi tinh hoàn chạm đến bìu. Giai đoạn này thực tế giống nhau đối với bất kỳ phương pháp nào, sự khác biệt chính là ở đường đi, vị trí của tinh hoàn trong bìu và cố định ở đó. [ 4 ]
Ngoài ra, các can thiệp này được chia thành các can thiệp được thực hiện trong một hoặc hai giai đoạn. Orchiopexy một giai đoạn hiện được coi là thích hợp hơn, khi mọi thứ từ vận động đến cố định được thực hiện cùng một lúc.
Phẫu thuật mở hai giai đoạn cũng được chia thành hai loại. Khá phổ biến trong quá khứ (và ở một số phòng khám vẫn thực hiện) phẫu thuật theo phương pháp Keatley-Baile-Torek-Hertsen được thực hiện trong trường hợp chiều dài của thừng tinh cho phép tinh hoàn được di chuyển đến vị trí của nó ngay lập tức. Ở giai đoạn I, một nối liền bìu đùi được tạo ra và tinh hoàn, được đặt vào đó, được cố định vào dây chằng đùi rộng. Sau ba đến sáu tháng, tinh hoàn được phẫu thuật tách khỏi cân và bìu khỏi đùi. Phương pháp này hiện nay hầu như không bao giờ được sử dụng, vì ngoài sự khó chịu nghiêm trọng cho bệnh nhân giữa hai lần phẫu thuật, thừng tinh còn uốn cong ở mức vòng bẹn, dẫn đến gián đoạn lưu thông máu trong các mạch máu của tinh hoàn. Hơn nữa, trong trường hợp này, chiều dài của nó cho phép thực hiện phẫu thuật một giai đoạn. [ 5 ]
Một loại phẫu thuật hai giai đoạn khác được sử dụng nếu tinh hoàn không thể hạ xuống bìu ngay lập tức do dây không đủ dài. Nó được gắn vào nơi có thể tiếp cận một cách tự do nhất (mà không bị căng quá mức) (thường là ở mức củ mu), và sau khoảng sáu tháng đến một năm, tinh hoàn đã được đặt vào bìu.
Nhược điểm chung của bất kỳ phương pháp hai giai đoạn nào là quá trình dính rõ rệt sau giai đoạn đầu tiên của phẫu thuật, phát triển ở vùng cấy ghép trung gian của tinh hoàn, gây ra những thay đổi hình thái chức năng tiêu cực ở đó.
Kỹ thuật phẫu thuật một giai đoạn được ưa chuộng hơn. Ví dụ, phẫu thuật một giai đoạn theo phương pháp Shumaker-Petrivalsky, được áp dụng rộng rãi trên toàn thế giới. Phương pháp này cung cấp khả năng tiếp cận mở vào ống bẹn bằng cách cắt từng lớp mô mềm bằng dao mổ. Thông qua đó, quá trình phúc mạc với tinh hoàn ẩn và thừng tinh được cô lập và xử lý theo sơ đồ chuẩn. Kỹ thuật được sử dụng để dẫn tinh hoàn đến bìu và cố định tinh hoàn ở đó là duy nhất. Một đường hầm được tạo bằng ngón trỏ để dẫn tinh hoàn đến vị trí bám, sau đó tinh hoàn được đưa vào góc dưới của vết mổ và cẩn thận đưa đến đáy bìu. Khoảng giữa đáy bìu, một vết rạch ngang được thực hiện đến độ sâu của da tinh hoàn đến màng thịt, dài khoảng 2 cm (để tinh hoàn đi qua). Thông qua đó, sử dụng kẹp muỗi, một khoang có thể tích thích hợp được tạo ra, tinh hoàn sẽ được hạ xuống, tách màng thịt của bìu ra khỏi da. Sử dụng ngón tay, kẹp tương tự được đưa qua vết rạch ở phía dưới đến lỗ phẫu thuật ở ống bẹn, màng tinh hoàn được đưa ra đó được nắm lấy và kéo qua đường hầm ra ngoài qua vết rạch ở phía dưới bìu. Khi thực hiện thao tác này, hãy đảm bảo rằng tất cả các thành phần của thừng tinh (mạch, dây thần kinh và chính ống dẫn) đi qua lỗ này một cách tự do. Tinh hoàn được đặt vào khoang đã chuẩn bị và được kẹp bằng nhiều mũi khâu vào màng thịt bằng phần còn lại của quá trình âm đạo. Tiếp theo, tiến hành khâu các mô bìu cần thiết và khâu từng lớp vào vết thương phẫu thuật ở ống bẹn. [ 6 ]
Một phương pháp khác cũng phổ biến là phẫu thuật cố định tinh hoàn một giai đoạn của Sokolov, đặc điểm chính của phương pháp này là luồn chỉ phẫu thuật qua da bìu khi cố định tinh hoàn.
Có nhiều phương pháp thực hiện phẫu thuật, chúng khác nhau chủ yếu ở phương pháp cố định tinh hoàn trong bìu. Đặc biệt, phương pháp cố định gọi là cắt bỏ tinh hoàn bằng phương pháp funiculolopexy gần đây đã trở nên phổ biến. Tinh hoàn được cố định tại chỗ bằng cách khâu thừng tinh dọc theo toàn bộ chiều dài của nó trong ống bẹn. Các thành phần cấu trúc của thừng tinh không nên bị kéo căng quá mức với bất kỳ phương pháp cố định nào và ngoài ra, với tất cả các phương pháp, họ cố gắng tránh làm cong nó.
Trong trường hợp tinh hoàn ẩn ở vị trí cao hoặc mạch máu ngắn, phương pháp tự ghép được sử dụng - một cuống động mạch tĩnh mạch mới được hình thành, kết nối các mạch máu với nguồn cung cấp máu mới (thường là các mạch máu thượng vị dưới). Kỹ thuật vi mạch mới đã trở thành một phương pháp thay thế tốt cho việc hạ tinh hoàn từng bước.
Một phương pháp hiện đại là phẫu thuật nội soi cố định tinh hoàn. Phẫu thuật ít chấn thương này mất ít thời gian hơn và cần thời gian phục hồi chức năng ngắn hơn. Nó có thể được thực hiện trong một số giai đoạn (với vị trí cao của tinh hoàn trong phúc mạc hoặc dây tinh trùng ngắn). Phẫu thuật nội soi cố định tinh hoàn phù hợp với bệnh nhân ở mọi lứa tuổi. [ 7 ]
Hậu quả sau thủ tục
Nếu phẫu thuật cố định tinh hoàn được thực hiện đúng thời điểm, tức là trước hai tuổi, thì hậu quả của ca phẫu thuật là thuận lợi nhất. Tinh hoàn được đặt vào bìu phát triển bình thường, tiên lượng duy trì khả năng sinh sản là thuận lợi. Bệnh nhân càng lớn tuổi thì tiên lượng càng xấu và thời gian phục hồi càng lâu. Chức năng của tinh hoàn có thể không được phục hồi hoàn toàn. Mặc dù bệnh nhân trẻ tuổi sau khi cố định tinh hoàn được kiểm tra và điều trị, có thể có hiệu quả. Mỗi trường hợp có kết quả riêng.
Orchiopexy là một ca phẫu thuật, trong hầu hết các trường hợp là phẫu thuật mở. Do đó, các biến chứng sau phẫu thuật luôn có thể xảy ra. Sau bất kỳ can thiệp phẫu thuật nào, vị trí phẫu thuật bị viêm và sưng, có thể chảy máu, bệnh nhân cảm thấy đau. Trong quá trình phẫu thuật, thừng tinh, mạch máu và tinh hoàn có thể bị tổn thương. Các biến chứng sau này bao gồm thiếu máu cục bộ và teo tinh hoàn, vị trí không chính xác của tinh hoàn trong bìu.
Chăm sóc sau thủ thuật
Sau phẫu thuật mở, bệnh nhân sẽ nằm viện phẫu thuật từ một tuần đến mười ngày. Trong thời gian này, bệnh nhân sẽ được nhân viên y tế chăm sóc chuyên nghiệp. Bác sĩ điều trị sẽ kê đơn băng bó, điều trị vết thương và liệu pháp dùng thuốc sau phẫu thuật và thực hiện dưới sự giám sát của y tá. Bệnh nhân được phép dậy vào ngày hôm sau sau ca phẫu thuật cổ điển. Bệnh nhân được xuất viện sau khi cắt chỉ trong tình trạng ổn định. Thời gian phục hồi chức năng là ba tháng, trong thời gian đó bệnh nhân phải hạn chế hoạt động thể chất, tránh bơi ở vùng nước mở, hồ bơi và không được đến phòng xông hơi khô hoặc phòng xông hơi ướt.
Phẫu thuật nội soi cố định tinh hoàn rút ngắn thời gian nằm viện và thời gian phục hồi chức năng. Các lỗ trên da được bịt kín bằng băng dính, một chiếc ghim bấm hoặc một hoặc hai mũi khâu được áp dụng. Không cần băng bó chuyên nghiệp. Bệnh nhân được xuất viện vào ngày sau khi phẫu thuật. Thời gian của các hạn chế trên được rút ngắn xuống còn một tháng. [ 8 ]
Đánh giá
Hầu hết, các bà mẹ của những đứa trẻ nhỏ đã trải qua phẫu thuật mở cổ điển viết. Nhìn chung, mọi thứ đều diễn ra tốt đẹp với họ, không có biến chứng. Cần lưu ý rằng rất khó để phục hồi sau khi gây mê toàn thân, sợ bác sĩ làm đau khi thay băng, điều này là bình thường - trẻ em còn nhỏ.
Thông thường, trẻ em khi tỉnh dậy sau phẫu thuật sẽ cảm thấy khỏe và bắt đầu hiểu rằng vết thương chỉ đau khi thay băng vào ngày hôm sau.
Theo đánh giá, trẻ em được xuất viện vào ngày hôm sau sau phẫu thuật mở. Sau đó, trẻ được đưa đến để băng bó và cắt chỉ ngoại trú.
Về cơ bản, mọi người đều viết ngay sau khi thực hiện thao tác, dưới dạng in chìm.
Kết quả lâu dài hiếm khi được mô tả, ví dụ, ba năm sau phẫu thuật (tinh hoàn bị phì đại), tinh hoàn không được cắt bỏ mà được hạ xuống bìu và hiện tại đang phát triển bình thường.
Một số người được kê đơn liệu pháp hormone sau ca phẫu thuật, trong thời gian đó, đứa trẻ tăng rất nhiều cân, nhưng sau khi ngừng thuốc, mọi thứ đều phục hồi và phát triển bình thường.
Không có đánh giá nào từ những người đàn ông trưởng thành đã phẫu thuật khi còn nhỏ.

