
Tất cả nội dung của iLive đều được xem xét về mặt y tế hoặc được kiểm tra thực tế để đảm bảo độ chính xác thực tế nhất có thể.
Chúng tôi có các hướng dẫn tìm nguồn cung ứng nghiêm ngặt và chỉ liên kết đến các trang web truyền thông có uy tín, các tổ chức nghiên cứu học thuật và, bất cứ khi nào có thể, các nghiên cứu đã được xem xét về mặt y tế. Lưu ý rằng các số trong ngoặc đơn ([1], [2], v.v.) là các liên kết có thể nhấp vào các nghiên cứu này.
Nếu bạn cảm thấy rằng bất kỳ nội dung nào của chúng tôi không chính xác, lỗi thời hoặc có thể nghi ngờ, vui lòng chọn nội dung đó và nhấn Ctrl + Enter.
Sinh non
Chuyên gia y tế của bài báo
Đánh giá lần cuối: 12.07.2025
Theo WHO, sinh non là tình trạng trẻ sinh ra từ tuần thứ 22 đến tuần thứ 37 của thai kỳ (tức là 259 ngày kể từ ngày có kinh nguyệt cuối cùng). Các yếu tố kích hoạt là vỡ ối sớm, nhiễm trùng và bệnh lý thai kỳ. Chẩn đoán được thiết lập trên cơ sở dữ liệu lâm sàng.
Điều trị bao gồm nghỉ ngơi tại giường, thuốc giảm co thắt (nếu thai kỳ kéo dài) và glucocorticoid (nếu tuổi thai dưới 34 tuần). Kháng sinh chống liên cầu khuẩn được dùng mà không cần chờ kết quả nuôi cấy âm tính. Chuyển dạ sinh non có thể do vỡ màng ối sớm, viêm màng ối hoặc nhiễm trùng tử cung hướng lên; nguyên nhân phổ biến nhất của các bệnh nhiễm trùng như vậy là liên cầu khuẩn nhóm B. Chuyển dạ sinh non có thể xảy ra với đa thai, tiền sản giật hoặc sản giật, rối loạn nhau thai, viêm bể thận hoặc một số bệnh lây truyền qua đường tình dục; thường không rõ nguyên nhân. Nuôi cấy cổ tử cung được thực hiện để xác nhận các nguyên nhân được xác định trong quá trình khám lâm sàng.
Ở nước ta, sinh non được coi là sinh con từ tuần thứ 28 đến tuần thứ 37 của thai kỳ (từ ngày thứ 196 đến ngày thứ 259 kể từ ngày bắt đầu kỳ kinh cuối cùng). Việc chấm dứt thai kỳ tự nhiên từ tuần thứ 22 đến tuần thứ 27 được phân loại vào một loại riêng, không liên quan đến sinh non và dữ liệu của trẻ trong trường hợp tử vong không được đưa vào chỉ số tử vong chu sinh nếu trẻ không sống sót sau 7 ngày sau khi sinh, điều này gây ra một số khác biệt trong dữ liệu thống kê của các tác giả Nga và nước ngoài.
Sinh non, được định nghĩa là sinh trước tuần thai (GN) 37+0, là một vấn đề trung tâm trong sản khoa và là yếu tố nguy cơ quan trọng nhất đối với bệnh tật và tử vong chu sinh. Năm 2011, 9% tổng số trẻ sơ sinh được sinh ra ở Đức được sinh ra trước GN 37. Tỷ lệ này cao so với hầu hết các nước châu Âu khác (Hình); tỷ lệ này vẫn ổn định trong 10 năm qua, nhưng tỷ lệ sinh cực kỳ non tháng, tức là sinh trước 28 năm mang thai, đã tăng 65%. Mặc dù lý do cho sự phát triển này vẫn chưa được hiểu đầy đủ, nhưng phần lớn được giải thích bằng các yếu tố nhân khẩu học đã biết, chẳng hạn như xu hướng tăng tuổi mẹ khi mang thai và tỷ lệ mắc bệnh tiểu đường ngày càng tăng. [ 1 ]
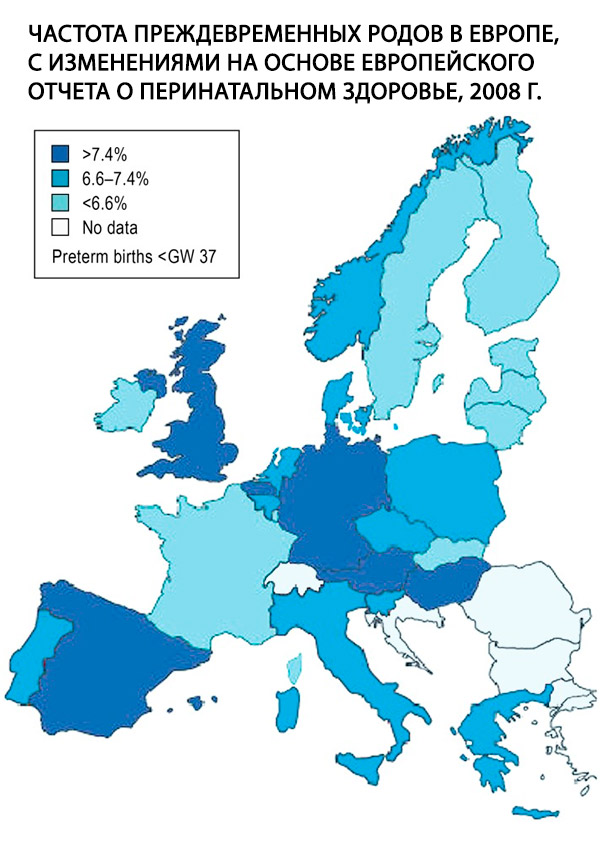
Tỷ lệ sinh non là 7–10% trong tổng số ca sinh và theo các tác giả người Mỹ, 9–10% trẻ em được sinh ra trước tuần thứ 37, 6% trước tuần thứ 36, 2–3% trước tuần thứ 33. Nguyên nhân gây tử vong chu sinh ở 50–70% trường hợp là các biến chứng do sinh non [4, 53]. Trong 30 năm qua, tỷ lệ sinh non vẫn ổn định, nhưng tiên lượng cho trẻ sơ sinh đã được cải thiện nhờ sự phát triển của y học sơ sinh.
Trong tài liệu nước ngoài, nhóm trẻ sơ sinh được phân biệt:
- có cân nặng từ 2500 đến 1500 g - trẻ sơ sinh nhẹ cân (LВW);
- có cân nặng cơ thể dưới 1500 g - trẻ sơ sinh rất nhẹ cân (VLВW);
- có cân nặng cực thấp, là nhóm có nguy cơ mắc bệnh liệt, rối loạn thần kinh nghiêm trọng, mù, điếc, rối loạn chức năng hô hấp, tiêu hóa, tiết niệu sinh dục và có tỷ lệ tử vong cao nhất.
Theo các tác giả người Mỹ, 50% số ca tử vong sơ sinh được ghi nhận ở trẻ sơ sinh có cân nặng dưới 2500g, chỉ chiếm 1,5% tổng số trẻ em được sinh ra. Theo các tác giả người Anh, tỷ lệ sống sót của trẻ em sinh ra có cân nặng dưới 1500g, nhờ thành công của các dịch vụ sơ sinh, là khoảng 85%, nhưng 25% trong số đó bị rối loạn thần kinh nghiêm trọng, 30% bị rối loạn thính giác và thị giác, 40-60% gặp khó khăn trong quá trình học tập và giáo dục.
Các yếu tố nguy cơ gây sinh non bao gồm mức sống kinh tế xã hội thấp của phụ nữ, độ tuổi (dưới 18 và trên 30 tuổi), điều kiện làm việc không thuận lợi, hút thuốc nhiều (hơn 10 điếu thuốc một ngày), sử dụng ma túy (đặc biệt là cocaine) và tiền sử sản khoa - tiền sử sinh non một lần sẽ làm tăng nguy cơ xảy ra tình trạng này ở lần mang thai tiếp theo lên 4 lần và sinh non hai lần sẽ làm tăng 6 lần.
Các biến chứng góp phần gây ra tình trạng sinh non:
- nhiễm trùng tử cung (viêm màng ối);
- vỡ màng ối sớm, có hoặc không có viêm màng ối;
- suy yếu eo cổ;
- bong nhau thai bình thường hoặc nhau thai nằm thấp;
- các yếu tố dẫn đến tử cung quá căng (đa ối, đa thai, thai to ở bệnh nhân tiểu đường);
- dị dạng tử cung, u xơ tử cung (rối loạn mối quan hệ không gian, thay đổi thoái hóa thiếu máu cục bộ ở hạch);
- nhiễm trùng đường tiết niệu trên (viêm bể thận, nhiễm trùng niệu không triệu chứng);
- phẫu thuật trong thời kỳ mang thai, đặc biệt là ở các cơ quan bụng;
- thương tích;
- các bệnh lý ngoài cơ quan sinh dục làm gián đoạn quá trình trao đổi chất ở phụ nữ mang thai và dẫn đến thai nhi bị đau đớn trong tử cung (tăng huyết áp động mạch, hen phế quản, cường giáp, bệnh tim, thiếu máu với mức hemoglobin dưới 90 g/l);
- nghiện ma túy, hút thuốc nhiều.
Khoảng 30% trong số các trường hợp sinh non tự nhiên là do nhiễm trùng và ở trẻ em sinh trước 30 tuần tuổi thai, viêm màng ối được xác nhận về mặt mô học được ghi nhận ở 80% các trường hợp.
Sinh non tự nhiên
Về mặt chiến thuật quản lý chuyển dạ, điều quan trọng là phải phân biệt giữa chuyển dạ sớm tự nhiên, bắt đầu bằng hoạt động chuyển dạ đều đặn với túi ối còn nguyên vẹn (40–50%) và chuyển dạ sớm, bắt đầu bằng việc vỡ nước ối khi không có hoạt động chuyển dạ (30–40%).
Chuyển dạ sớm (20%)
Chúng phát sinh trong những tình huống đòi hỏi phải chấm dứt thai kỳ vì những lý do liên quan đến sức khỏe của người mẹ hoặc thai nhi. Những chỉ định từ người mẹ liên quan đến:
- với bệnh lý ngoài cơ quan sinh dục nghiêm trọng, trong đó việc kéo dài thai kỳ gây nguy hiểm cho sức khỏe của người phụ nữ;
- có biến chứng thai kỳ: thai nghén nặng, bệnh gan, suy đa cơ quan, v.v.
Dấu hiệu từ thai nhi:
- dị tật thai nhi không phù hợp với sự sống;
- thai nhi tử vong trước khi sinh;
- tình trạng thai nhi xấu đi dần theo dữ liệu siêu âm CTG và Doppler, đòi hỏi phải sinh nở, hồi sức và chăm sóc đặc biệt.
Mục đích của việc khám chẩn đoán là xác định các tình trạng dễ dẫn đến sinh non (nhiễm trùng tăng dần, suy nhau thai, thay đổi nước ối, v.v.), cũng như đánh giá khách quan mức độ sinh non đã bắt đầu (đặc điểm của các cơn co thắt, tác động của các cơn co thắt lên cổ tử cung, vỡ màng ối sớm). Ngoài ra, cần đánh giá tình trạng của thai nhi để xác định xem có cần chuyển dạ hay không.
Làm thế nào để nhận biết tình trạng sinh non?
 [ 13 ]
[ 13 ]
Mục tiêu của tất cả các biện pháp can thiệp không chỉ đơn thuần là kéo dài thai kỳ mà còn là mang lại cho trẻ sơ sinh cơ hội sống sót tốt nhất với càng ít biến chứng càng tốt. Do đó, tùy thuộc vào tình hình lâm sàng cụ thể, phương pháp lựa chọn có thể là kéo dài thai kỳ hoặc sinh con.
Tuy nhiên, theo nguyên tắc, mục tiêu quan trọng là kéo dài thai kỳ ít nhất 48 giờ để thai phụ có thể được chuyển đến trung tâm chăm sóc chu sinh cấp cao và có thể gây trưởng thành phổi thai nhi bằng glucocorticoid. Hai biện pháp này đã được chứng minh là cải thiện khả năng sống sót ở trẻ sơ sinh sinh ra trước 34 tuổi thai.
Sinh non được điều trị bằng các biện pháp sau:
- ức chế co bóp tử cung bằng thuốc - thuốc giảm co thắt tử cung (chỉ định và chống chỉ định, xem hộp)
- sử dụng glucocorticoid để kích thích sự trưởng thành của phổi thai nhi
- điều trị nhiễm trùng tại chỗ hoặc toàn thân bằng kháng sinh
- tránh hoạt động thể chất - nghỉ ngơi tại giường và nhập viện.
Đọc thêm: Sinh non - Điều trị
Phòng ngừa chính
Mục tiêu của phòng ngừa chính là giảm tỷ lệ sinh non nói chung bằng cách cải thiện sức khỏe tổng thể của bà mẹ và loại bỏ các yếu tố rủi ro trước hoặc trong khi mang thai. [ 14 ]
Việc bỏ thuốc lá tự nó làm giảm đáng kể nguy cơ sinh non. Mặt khác, những bà mẹ thiếu cân hoặc béo phì, với chỉ số khối cơ thể (BMI) trên 35, có nguy cơ sinh non cao hơn đáng kể. Các bà mẹ nên tìm kiếm tư vấn dinh dưỡng. Những phụ nữ có công việc căng thẳng có thể được bác sĩ khuyên nên giảm khối lượng công việc hoặc thậm chí tạm thời ngừng làm việc để giảm nguy cơ sinh non.
Mục tiêu của phòng ngừa thứ cấp là xác định sớm những phụ nữ mang thai có nguy cơ sinh non cao để giúp những phụ nữ này mang thai đủ tháng.
Các yếu tố rủi ro chính
- Dinh dưỡng kém và dinh dưỡng không đầy đủ.
- Mang thai nhiều lần.
- Tuổi của mẹ.
- Tình hình cuộc sống không thuận lợi.
- Tiền sử sinh non hoặc sảy thai.
Biện pháp phòng ngừa thứ cấp
Tự đo pH âm đạo
Như đã mô tả ban đầu bởi E. Saling, độ pH âm đạo có thể được sử dụng như một dấu hiệu của bệnh viêm âm đạo do vi khuẩn, từ đó làm tăng nguy cơ sinh non lên 2,4 lần. [ 15 ] Nếu độ pH tăng cao, thuốc kháng sinh sẽ được kê đơn.
Đo chiều dài cổ tử cung bằng siêu âm qua ngã âm đạo
Tính hữu ích của phép đo chiều dài cổ tử cung qua ngả âm đạo để đánh giá nguy cơ sinh non đã được ghi nhận rõ ràng trong một phân tích có cấu trúc gồm 14 nghiên cứu liên quan đến tổng cộng 2258 phụ nữ mang thai.[ 16 ] Giá trị ngưỡng được chấp nhận cho chiều dài cổ tử cung là ≤ 25 đến 24 năm thai kỳ. Giá trị dự báo âm tính của xét nghiệm âm tính là cao (92%), nghĩa là phụ nữ mang thai được phát hiện có cổ tử cung ngắn bình thường có thể được trấn an và có thể tránh các biện pháp điều trị không cần thiết.
Vòng thắt và đóng hoàn toàn ống sinh
Khâu vòng cổ tử cung là một thủ thuật thường được thực hiện để ổn định và đóng cơ học ống cổ tử cung, giống như khâu thắt túi xách. Đóng hoàn toàn sớm ống sinh để phòng ngừa, như Seiling mô tả, nhằm mục đích ngăn ngừa nhiễm trùng tăng dần, nhưng lợi ích của nó chưa được ghi nhận trong các thử nghiệm ngẫu nhiên có triển vọng. Các hội sản khoa Đức và nước ngoài chưa đưa ra bất kỳ khuyến nghị ràng buộc nào về chỉ định và/hoặc kỹ thuật của bất kỳ can thiệp nào trong số này. Một phân tích tổng hợp đã chỉ ra rằng, ít nhất đối với một nhóm phụ nữ mang thai có nguy cơ cao có tiền sử sinh non và cổ tử cung ngắn, bệnh tật và tử vong chu sinh có thể giảm đáng kể. [ 17 ]
Mục tiêu của phòng ngừa thứ cấp là...xác định sớm những phụ nữ mang thai có nguy cơ sinh non cao để giúp những phụ nữ này mang thai đủ tháng.
Bổ sung Progesterone
Tiến bộ quan trọng nhất trong thập kỷ qua là việc đưa ra các chất bổ sung progesterone để ngăn ngừa sinh non. Khả năng sinh non có thể giảm hơn 30% ở cả phụ nữ có tiền sử sinh non [ 18 ] và những người có cổ tử cung ngắn. [ 19 ]
Progesterone cũng có thể được sử dụng thành công để dự phòng thứ phát sau khi giảm co thắt tử cung, mặc dù chưa có lợi ích nào được chứng minh ở thai đôi. Dữ liệu hiện có hỗ trợ khuyến cáo rằng tất cả phụ nữ mang thai có tiền sử nguy cơ cao hoặc suy cổ tử cung không triệu chứng hiện tại nên được bổ sung progesterone cho đến hết 34 GA.

