
Tất cả nội dung của iLive đều được xem xét về mặt y tế hoặc được kiểm tra thực tế để đảm bảo độ chính xác thực tế nhất có thể.
Chúng tôi có các hướng dẫn tìm nguồn cung ứng nghiêm ngặt và chỉ liên kết đến các trang web truyền thông có uy tín, các tổ chức nghiên cứu học thuật và, bất cứ khi nào có thể, các nghiên cứu đã được xem xét về mặt y tế. Lưu ý rằng các số trong ngoặc đơn ([1], [2], v.v.) là các liên kết có thể nhấp vào các nghiên cứu này.
Nếu bạn cảm thấy rằng bất kỳ nội dung nào của chúng tôi không chính xác, lỗi thời hoặc có thể nghi ngờ, vui lòng chọn nội dung đó và nhấn Ctrl + Enter.
Hội chứng Pierre Robin
Chuyên gia y tế của bài báo
Đánh giá lần cuối: 04.07.2025

Hội chứng Pierre Robin, còn được gọi trong y học là dị tật Robin, là một bệnh lý bẩm sinh về sự phát triển của phần hàm trên khuôn mặt. Căn bệnh này được đặt tên để vinh danh nha sĩ người Pháp P. Robin, người đầu tiên mô tả tất cả các dấu hiệu của nó. Lannelongue và Menard lần đầu tiên mô tả hội chứng Pierre Robin vào năm 1891 trong báo cáo của họ về hai bệnh nhân bị tật hàm nhỏ, hở hàm ếch và tụt lưỡi. Năm 1926, Pierre-Robin đã công bố một trường hợp mắc bệnh ở trẻ sơ sinh có các dấu hiệu của hội chứng cổ điển. Cho đến năm 1974, bộ ba dấu hiệu được gọi là hội chứng Robin-Pierre. Tuy nhiên, hội chứng này hiện được sử dụng để mô tả các dị tật có sự hiện diện đồng thời của nhiều dị tật.
Dịch tễ học
Đây là một khuyết tật bẩm sinh không đồng nhất có tỷ lệ mắc là 1 trên 8.500 ca sinh sống. Tỷ lệ nam/nữ là 1:1, ngoại trừ dạng liên kết với nhiễm sắc thể X.
Trong số những bệnh nhân này, 50% trẻ sơ sinh bị hở vòm miệng mềm không hoàn toàn, số còn lại sinh ra với vòm miệng cong và cao bất thường nhưng không bị hở vòm miệng.
Nguyên nhân Hội chứng Pierre Robin
Khả năng di truyền lặn nhiễm sắc thể thường của bệnh được xem xét. Có hai loại hội chứng tùy thuộc vào nguyên nhân: biệt lập và xác định về mặt di truyền. Loại biệt lập phát triển do chèn ép phần dưới của hàm trong quá trình phát triển phôi. Chèn ép có thể phát triển do:
- Sự xuất hiện của các vết bít tắc cục bộ trong tử cung (u nang, sẹo, khối u).
- Mang thai nhiều lần.
Ngoài ra, sự phát triển của hàm ở thai nhi có thể bị gián đoạn bởi:
- Nhiễm trùng do vi-rút mà bà mẹ tương lai mắc phải trong thời kỳ mang thai.
- Rối loạn dinh dưỡng thần kinh.
- Lượng axit folic trong cơ thể phụ nữ mang thai không đủ.
Sinh bệnh học
Hội chứng Pierre Robin là do các rối loạn phôi thai gây ra bởi nhiều bệnh lý khác nhau trong thời kỳ trước khi sinh.
Có ba lý thuyết bệnh sinh có thể giải thích sự xuất hiện của hội chứng Pierre Robin.
Lý thuyết cơ học: Lý thuyết này có khả năng xảy ra nhất. Sự kém phát triển của bộ máy xương hàm xảy ra giữa tuần thứ 7 và tuần thứ 11 của thai kỳ. Vị trí cao của lưỡi trong khoang miệng dẫn đến sự hình thành các khe hở ở vòm miệng, do đó tĩnh mạch chủ không đóng lại. Lý thuyết này giải thích khe hở hình chữ U ngược cổ điển và sự vắng mặt của khe hở môi liên quan. Thiểu ối có thể đóng một vai trò trong nguyên nhân, vì sự vắng mặt của nước ối có thể dẫn đến biến dạng cằm và sau đó là chèn ép lưỡi giữa tĩnh mạch chủ.
Lý thuyết thần kinh: Sự chậm trễ trong quá trình phát triển thần kinh đã được ghi nhận thông qua điện cơ đồ của các cơ ở lưỡi gà và cột hầu, và vị giác do sự chậm trễ dẫn truyền ở dây thần kinh hạ thiệt.
Thuyết rối loạn điều hòa thần kinh của rhombencephalon: Thuyết này dựa trên sự gián đoạn quá trình phát triển của rhombencephalon trong quá trình hình thành cá thể.
Sự phát triển không đầy đủ của phần dưới hàm của trẻ dẫn đến khoang miệng bị thu hẹp đáng kể. Điều này, đến lượt nó, gây ra cái gọi là pseudomacroglossia, tức là lưỡi bị đẩy ra phía sau thành họng. Bệnh lý này dẫn đến sự phát triển của tắc nghẽn đường thở.
Chỉ cần em bé khóc hoặc cử động, đường thở vẫn thông thoáng, nhưng ngay khi em bé ngủ thiếp đi, tình trạng tắc nghẽn lại xảy ra.
Do rối loạn hô hấp nên quá trình cho trẻ bú rất khó khăn. Lúc này, tình trạng tắc nghẽn đường thở hầu như luôn xảy ra. Nếu không áp dụng biện pháp điều trị y khoa, bệnh lý này có thể dẫn đến suy kiệt toàn bộ cơ thể, thậm chí tử vong.
Triệu chứng Hội chứng Pierre Robin
Căn bệnh này được đặc trưng bởi ba triệu chứng chính:
- Tật hàm dưới (hàm dưới kém phát triển, xảy ra ở 91,7% các trường hợp mắc bệnh). Bệnh đặc trưng bởi sự thụt lùi của cung răng dưới 10-12 mm so với cung răng trên. Hàm dưới có thân nhỏ, góc tù. Trẻ phát triển bình thường vào khoảng 5-6 tuổi.
- Lồi lưỡi (lưỡi co lại do phát triển không đủ, gặp ở 70-85% trường hợp).
- Lưỡi to và lưỡi dính là những triệu chứng tương đối hiếm gặp, chỉ thấy ở 10-15% trường hợp.
- Một vết nứt xuất hiện trên bầu trời.
- Thở chậm và khó thở.
- Tím tái nhẹ.
- Ngạt thở, thường xảy ra khi cố gắng cho trẻ bú.
- Việc nuốt là không thể hoặc rất khó khăn.
- Cảm giác buồn nôn.
- Dị tật ở tai gặp ở 75% trường hợp.
- Mất thính lực dẫn truyền xảy ra ở 60% bệnh nhân, trong khi teo ống tai ngoài chỉ xảy ra ở 5% bệnh nhân, khí hóa không đủ ở khoang xương chũm của xương thái dương.
- Các dị tật ở tai trong (thiếu sản ống bán khuyên bên, ống tiền đình lớn, mất tế bào lông ốc tai).
- Dị tật mũi rất hiếm gặp và chủ yếu bao gồm các bất thường ở gốc mũi.
- Dị tật răng xảy ra ở 30% trường hợp. Nhuyễn thanh quản và suy yếu vòm hầu xảy ra ở khoảng 10-15% bệnh nhân mắc hội chứng Pierre Robin.
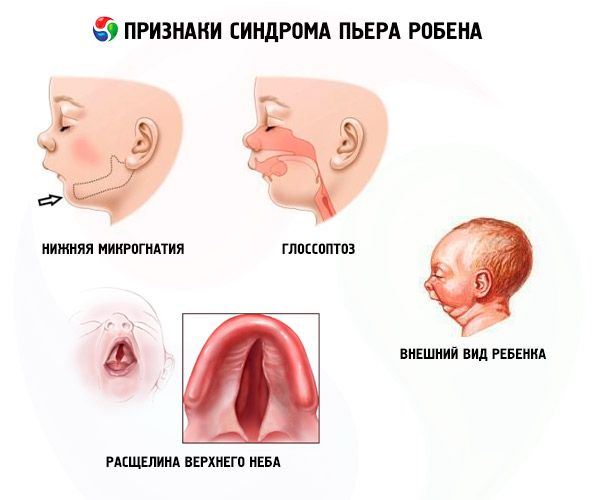
Các đặc điểm toàn thân của hội chứng Pierre Robin
Những bất thường về phát triển hệ thống được mô tả trong 10-85% các trường hợp đã ghi nhận.
Bất thường về mắt xảy ra ở 10-30% bệnh nhân. Chúng có thể bao gồm: viễn thị, cận thị, loạn thị, xơ cứng giác mạc và hẹp ống lệ mũi.
Bệnh lý tim mạch: tiếng thổi tim lành tính, hẹp động mạch phổi, ống động mạch còn hở, cửa sổ bầu dục, thông liên nhĩ và tăng huyết áp phổi. Tỷ lệ mắc bệnh thay đổi từ 5-58%.
Các dị tật liên quan đến hệ thống cơ xương (70-80% trường hợp): dính ngón, loạn sản đốt ngón tay, thừa ngón, ngón tay cong, tăng động khớp và thiểu năng ngón tay ở chi trên. Các dị tật ở chi dưới: dị tật bàn chân (bàn chân khoèo, khép xương bàn chân), dị tật xương đùi (chậu chậu vẹo ngoài hoặc vẹo trong, xương đùi ngắn), dị tật hông (trật khớp bẩm sinh, co cứng), dị tật khớp gối (GENU VALGUS, đồng bộ sụn). Các dị tật của cột sống: vẹo cột sống, gù, ưỡn lưng, loạn sản đốt sống, bất sản xương cùng và xoang cụt.
Bệnh lý hệ thần kinh trung ương: động kinh, chậm phát triển hệ thần kinh, não úng thủy. Tần suất khuyết tật CNS khoảng 50%.
Dị tật tiết niệu sinh dục: tinh hoàn ẩn (25%), ứ nước thận (15%) và tràn dịch màng tinh hoàn (10%).
Các hội chứng và tình trạng liên quan: Hội chứng Stickler, hội chứng trisomy 11q, trisomy 18, hội chứng mất đoạn 4q, bệnh thấp khớp dạng thấp, loạn sản sụn, hội chứng Moebius.
Giai đoạn
Có ba giai đoạn nghiêm trọng của bệnh, tùy thuộc vào tình trạng đường hô hấp của trẻ:
- Nhẹ - có vấn đề nhỏ về ăn uống, nhưng thở hầu như không khó khăn. Việc điều trị được thực hiện ngoại trú.
- Trung bình – thở khó khăn ở mức độ trung bình, cho trẻ ăn khó khăn ở mức độ trung bình. Việc điều trị được thực hiện tại bệnh viện.
- Nặng – trẻ thở rất khó khăn, không thể cho trẻ ăn bình thường. Cần sử dụng các thiết bị đặc biệt (ống thông mũi).
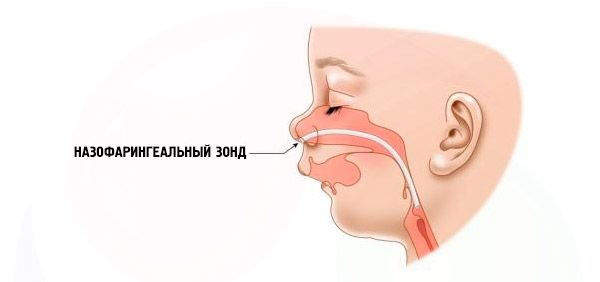
Các biến chứng và hậu quả
Sự kết hợp của chứng hàm nhỏ và tụt lưỡi có thể dẫn đến các biến chứng hô hấp nghiêm trọng và các vấn đề trong quá trình cho trẻ ăn.
Hội chứng Pierre Robin gây ra các biến chứng sau:
- Thở khò khè do tắc nghẽn đường thở. Nhuyễn thanh quản hoặc thậm chí ngạt thở khi ngủ.
- Sự phát triển về mặt vận động của trẻ chậm hơn nhiều so với các bạn cùng trang lứa.
- Sự phát triển về thể chất cũng chậm lại.
- Khả năng nói của bệnh nhân bị suy giảm.
- Nhiễm trùng tai thường xuyên trở thành mãn tính và dẫn đến suy giảm thính lực.
- Hội chứng ngưng thở khi ngủ tắc nghẽn, tỷ lệ tử vong khi ngủ dao động từ 14-91% các trường hợp.
- Có vấn đề về răng.
Chẩn đoán Hội chứng Pierre Robin
Chẩn đoán hội chứng Pierre Robin không khó. Nó dựa trên các biểu hiện lâm sàng. Để loại trừ các bệnh lý khác, điều rất quan trọng là phải tham khảo ý kiến của bác sĩ di truyền học.
Trẻ em mắc dị tật bẩm sinh Robin có vấn đề về hô hấp từ khi sinh ra do lưỡi liên tục tụt về phía sau. Trẻ bồn chồn, da xanh xao, thở khò khè phát ra từ ngực khi hít vào. Có thể bị nghẹn khi bú. Chẩn đoán cũng có thể được đưa ra bởi ngoại hình bất thường của trẻ - "mặt chim". Thông thường, bệnh nhân phát triển các khuyết tật khác: cận thị, đục thủy tinh thể, bệnh lý của hệ thống tiết niệu sinh dục, bệnh lý tim, bất thường trong quá trình phát triển của cột sống.
Dựa trên những biểu hiện lâm sàng này, bác sĩ chuyên khoa sẽ không khó để đưa ra chẩn đoán chính xác.
Điều trị Hội chứng Pierre Robin
Việc điều trị được thực hiện ngay sau khi trẻ mắc hội chứng Pierre Robin chào đời. Nếu bệnh nhẹ, thì để cải thiện tình trạng của bệnh nhân, cần phải liên tục bế trẻ theo chiều dọc hoặc nằm sấp. Đầu trẻ phải nghiêng về phía ngực. Trong khi cho ăn, không nên bế trẻ theo chiều ngang để thức ăn không vào đường hô hấp.
Nếu tình trạng kém phát triển của hàm dưới khá rõ rệt, can thiệp phẫu thuật được sử dụng để đưa lưỡi thụt vào vị trí sinh lý bình thường. Trong những trường hợp nghiêm trọng, lưỡi được kéo lên và cố định trên môi dưới. Trong những trường hợp rất nghiêm trọng, phải thực hiện phẫu thuật mở khí quản, cố định lưỡi và tạo xương kéo giãn hàm dưới.
Phương pháp điều trị bảo tồn cũng được sử dụng.
Các loại thuốc
Phenobarbital. Thuốc ngủ và thuốc an thần, có tác dụng chống co giật. Mỗi viên thuốc chứa 100 ml phenobarbital. Liều dùng tùy thuộc vào từng cá nhân, vì nó phụ thuộc vào mức độ nghiêm trọng của bệnh và tình trạng của trẻ. Thuốc bị cấm đối với những bệnh nhân bị suy gan, tăng động, thiếu máu, nhược cơ, porphyria, đái tháo đường, trầm cảm và không dung nạp các thành phần. Các triệu chứng sau đây có thể xảy ra khi dùng thuốc: chóng mặt, suy nhược, ảo giác, mất bạch cầu hạt, buồn nôn, huyết áp thấp và dị ứng.
Clonazepam. Một loại thuốc được kê đơn để điều trị bệnh động kinh. Thuốc có chứa hoạt chất clonazepam, là một dẫn xuất của benzodiazepine. Thuốc có tác dụng chống co giật, an thần và giãn cơ. Liều lượng do bác sĩ điều trị quyết định, nhưng không được vượt quá mức tối đa - 250 mcg mỗi ngày. Không dùng trong trường hợp mất ngủ, tăng trương lực cơ, kích động tâm thần vận động, rối loạn hoảng sợ. Các triệu chứng sau đây có thể xảy ra khi dùng thuốc: uể oải, buồn nôn, đau bụng kinh, nhức đầu, giảm bạch cầu, bí tiểu hoặc tiểu không tự chủ, rụng tóc, dị ứng.
Sibazon. Có dạng dung dịch và viên trực tràng. Hoạt chất là dẫn xuất benzodiazepin (sibazon). Thuốc có tác dụng an thần, chống lo âu, chống co giật. Liều dùng tùy theo từng người. Bệnh nhân bị tăng CO2 máu mạn tính, nhược cơ, không dung nạp benzodiazepin không được dùng thuốc. Khi sử dụng thuốc, có thể xuất hiện các triệu chứng sau: buồn nôn, táo bón, nhức đầu, chóng mặt, nấc cụt, tiểu không tự chủ, dị ứng.
Cortexin lyophilisate. Một loại thuốc có tác dụng hướng thần. Thuốc chứa phức hợp các phân đoạn polypeptide tan trong nước và glycine. Liều dùng là riêng lẻ và được bác sĩ kê đơn theo tình trạng của bệnh nhân. Bệnh nhân không dung nạp với cortexin bị cấm dùng thuốc. Thuốc có thể gây ra phản ứng dị ứng.
Điều trị vật lý trị liệu
Thông thường, ở giai đoạn nhẹ của hội chứng, liệu pháp điều chỉnh vị trí sẽ được sử dụng, trong đó trẻ được đặt nằm sấp ở tư thế thẳng đứng cho đến khi trọng lực buộc hàm dưới phát triển bình thường.
Điều trị phẫu thuật
Điều trị phẫu thuật chủ yếu được sử dụng để điều chỉnh chứng sa lưỡi. Có một số phương pháp:
- Hỗ trợ lưỡi bằng sợi chỉ bạc. Sợi chỉ được luồn qua phần dưới của nướu và môi dưới. Phương pháp này được gọi là Douglas.
- Phương pháp Duhamel - luồn một sợi chỉ bạc dày qua gốc lưỡi và cả hai má của bệnh nhân. Sử dụng không quá ba mươi ngày.
- Thiết bị chỉnh hình để kéo dài và cố định lưỡi.
- Khi được một tuổi, có thể thực hiện phẫu thuật để điều trị hở hàm ếch.
Dự báo
Tiên lượng và diễn biến của bệnh rất nghiêm trọng. Thường tử vong trong những ngày đầu tiên của cuộc đời ở giai đoạn trung bình và nặng của bệnh (nguyên nhân là ngạt thở). Ngoài ra, nguy cơ tử vong trong năm đầu tiên khá cao do nhiều bệnh nhiễm trùng.
Đối với bệnh nhân trên hai tuổi, tiên lượng là thuận lợi.
 [ 36 ]
[ 36 ]

