
Tất cả nội dung của iLive đều được xem xét về mặt y tế hoặc được kiểm tra thực tế để đảm bảo độ chính xác thực tế nhất có thể.
Chúng tôi có các hướng dẫn tìm nguồn cung ứng nghiêm ngặt và chỉ liên kết đến các trang web truyền thông có uy tín, các tổ chức nghiên cứu học thuật và, bất cứ khi nào có thể, các nghiên cứu đã được xem xét về mặt y tế. Lưu ý rằng các số trong ngoặc đơn ([1], [2], v.v.) là các liên kết có thể nhấp vào các nghiên cứu này.
Nếu bạn cảm thấy rằng bất kỳ nội dung nào của chúng tôi không chính xác, lỗi thời hoặc có thể nghi ngờ, vui lòng chọn nội dung đó và nhấn Ctrl + Enter.
Viêm túi mật mủ
Chuyên gia y tế của bài báo
Đánh giá lần cuối: 04.07.2025
Một tình trạng mà trong đó một lượng lớn dịch mủ tích tụ trong túi mật mà không có khả năng giải phóng được gọi là viêm mủ túi mật. Nhiễm trùng do vi khuẩn và tắc nghẽn ống túi mật đóng vai trò trong sự phát triển của bệnh lý này. Bệnh biểu hiện bằng cơn đau dữ dội, sốt cao và các dấu hiệu ngộ độc ngày càng tăng.
Viêm mủ túi mật thường là một trong những hậu quả bất lợi của quá trình viêm cấp tính - viêm túi mật. Sự khác biệt chính giữa viêm mủ túi mật và viêm túi mật mủ là sự gián đoạn dòng chảy của mật do tắc nghẽn ống dẫn. Biến chứng này xảy ra ở khoảng 10% bệnh nhân bị viêm túi mật cấp tính. [ 1 ]
Dịch tễ học
Mức độ thực tế của tràn mủ túi mật rất khó để theo dõi. Tuy nhiên, theo thông tin thu thập được trong quá trình nghiên cứu, biến chứng này xảy ra ở khoảng 5-15% bệnh nhân bị viêm túi mật. Nguyên nhân phổ biến nhất gây ra bệnh lý là viêm túi mật cấp tính chưa được giải quyết.
Viêm mủ túi mật là một trong những biến chứng nghiêm trọng của viêm túi mật cấp. Các biến chứng khác có thể xảy ra bao gồm viêm túi mật hoại tử, phù nề và thủng túi mật. Thủng túi mật xảy ra ở khoảng 6-12% các trường hợp viêm túi mật cấp, với tỷ lệ tử vong là 20-24% (trong khi viêm túi mật hoại tử là 20%).
Viêm mủ túi mật thường ảnh hưởng đến những người trên 50 tuổi, nhưng bệnh cũng xảy ra ở độ tuổi trẻ hơn. Bệnh nhân cao tuổi và lú lẫn chiếm khoảng 45-50% tổng số bệnh nhân. Nam và nữ mắc bệnh với tần suất gần như nhau. [ 2 ]
Nguyên nhân viêm túi mật mủ
Viêm mủ túi mật không phải là bệnh chính: nó luôn là bệnh thứ phát và xảy ra như một biến chứng của một số bệnh lý ban đầu khác. Các nguyên nhân chính gây ra viêm mủ túi mật là:
- quá trình viêm cấp tính trong hệ thống mật (viêm túi mật có hoặc không có sự hình thành sỏi), tạo ra những trở ngại cho việc bài tiết mật, dẫn đến tình trạng ứ đọng và tăng trưởng của hệ vi khuẩn đường ruột; [ 3 ]
- quá trình khối u chèn ép ống mật, ngăn cản việc bài tiết mật.
Sự phát triển của bệnh tràn mủ màng phổi thường do các loại vi sinh vật sau đây gây ra:
- Vi khuẩn Escherichia coli;
- Vi khuẩn Klebsiella pneumoniae;
- Liên cầu khuẩn faecalis;
- vi khuẩn;
- Gia vị Clostridium.
Viêm mủ túi mật phát triển nhanh hơn ở những bệnh nhân mắc bệnh béo phì, tiểu đường, tình trạng suy giảm miễn dịch và bệnh huyết sắc tố, cũng như ung thư đường mật.
Vai trò của cơ địa dị ứng của cơ thể cũng được tính đến trong quá trình sinh bệnh. Các tác động dị ứng tại chỗ lên đường mật của độc tố vi khuẩn, thuốc men và hóa chất làm trầm trọng thêm chức năng vốn đã bị suy yếu của cơ quan. Sự xâm nhập của ký sinh trùng (đặc biệt là bệnh sán lá gan nhỏ) có thể gây ra tình trạng viêm túi mật, làm tăng độc lực của vi khuẩn, góp phần gây ra các biểu hiện dị ứng, rối loạn nhu động ruột và tình trạng tắc nghẽn. [ 4 ]
Các yếu tố rủi ro
Viêm mủ túi mật xảy ra do nguyên nhân trực tiếp của quá trình viêm cấp tính – viêm túi mật. Tuy nhiên, không nên bỏ qua các rối loạn chức năng cơ thể khác có thể trở thành chất xúc tác – tác nhân gây ra sự phát triển của tình trạng viêm. [ 5 ]
Các yếu tố rủi ro đó bao gồm:
- các bệnh về tai mũi họng và đường hô hấp thường xuyên hoặc mãn tính, bao gồm viêm xoang, viêm phế quản, viêm xoang, viêm phổi, v.v.;
- các quá trình viêm mãn tính hoặc cấp tính của hệ tiêu hóa (viêm ruột kết, viêm ruột thừa, rối loạn hệ vi khuẩn đường ruột, v.v.);
- bệnh ký sinh trùng, bệnh giun sán;
- nhiễm trùng hệ thống tiết niệu sinh dục (viêm bể thận, viêm vòi trứng, viêm bàng quang, viêm tuyến tiền liệt, v.v.);
- rối loạn vận động đường mật, rối loạn trương lực túi mật, sỏi mật;
- dinh dưỡng kém (đặc biệt là ăn quá nhiều hoặc nhịn ăn thường xuyên, cũng như lạm dụng đồ ăn cay, béo và chiên);
- bệnh tự miễn;
- khối u;
- tăng huyết áp động mạch, đái tháo đường và các bệnh lý khác có thể gián tiếp làm gián đoạn việc cung cấp máu cho hệ thống gan mật;
- thay đổi nội tiết tố, bao gồm cả trong thời kỳ mang thai;
- béo phì, rối loạn chuyển hóa;
- lạm dụng rượu và thuốc lá;
- phản ứng dị ứng nghiêm trọng hoặc thường xuyên;
- lối sống chủ yếu là ít vận động;
- khuynh hướng di truyền.
Theo thống kê, một số lượng đáng kể các trường hợp viêm túi mật cấp tính, có thể gây ra sự phát triển của mủ túi mật, xảy ra trên nền tảng của sự hiện diện của sỏi mật. Bệnh sỏi mật là một trong những yếu tố nguy cơ hàng đầu cho sự phát triển của bệnh.
Một yếu tố khác ít được các chuyên gia đề cập đến là quá trình chuyển dạ kéo dài và khó khăn của phụ nữ, có thể gây tổn thương túi mật và làm tăng đáng kể khả năng phát triển quá trình viêm ngay từ giai đoạn đầu sau sinh.
Chấn thương bàng quang có thể xảy ra không chỉ trong quá trình sinh nở mà còn trong cuộc sống hàng ngày. Trong trường hợp này, hầu như bất kỳ tổn thương cơ học nào ở khoang bụng, đặc biệt là vùng hạ sườn phải, đều trở nên nguy hiểm.
Bệnh tiểu đường không được bù trừ làm tăng nguy cơ viêm và tổn thương hệ thống mật.
Những nguyên nhân phổ biến gây ra rối loạn chức năng túi mật có thể là rối loạn dinh dưỡng, không tuân thủ chế độ ăn kiêng, ăn quá nhiều hoặc ăn quá ít, tiêu thụ quá nhiều đồ chiên và đồ béo, rượu, cũng như các hiện tượng tâm lý, dị ứng và các hiện tượng tiêu cực khác, bao gồm cả bệnh lý truyền nhiễm.
Trong quá trình kiểm tra những người tình nguyện khỏe mạnh, các chuyên gia xác định rằng thể tích túi mật khi nhịn ăn có mối tương quan trực tiếp với cân nặng của một người. Nhưng các rối loạn chức năng vận động của hệ thống mật chỉ được tìm thấy ở những người thừa cân và tăng thể tích túi mật khi bụng đói, điều này cho thấy sự liên quan của béo phì trong sự phát triển của các rối loạn của hệ thống mật. Một số nhà khoa học cũng liên kết sự phát triển của bệnh lý với tình trạng thiếu hụt vitamin D 2 và các rối loạn chuyển hóa.
Sinh bệnh học
Viêm mủ túi mật xảy ra trên nền tảng của dòng chảy mật bị chặn và thêm vào một thành phần nhiễm trùng. Sự tắc nghẽn có thể do sỏi kẹt vào cổ bàng quang, tắc ống dẫn mật do cục máu đông hoặc chèn ép do khối u gần đó. Viêm túi mật cấp tính trở thành yếu tố kích hoạt. [ 6 ]
Viêm túi mật phát triển khi nhiễm trùng xâm nhập – qua đường máu, dòng bạch huyết hoặc từ khoang ruột. Nếu khả năng vận động của ống mật bị suy yếu, vi sinh vật có thể xâm nhập vào hệ thống mật từ ruột.
Sự hiện diện của sỏi, các khúc quanh hoặc hẹp ống dẫn dẫn đến tình trạng ứ đọng mật trong cơ quan. Trong khoảng 90% các trường hợp, viêm túi mật cấp tính xảy ra do sỏi mật. Do chặn bài tiết mật, áp lực trong bàng quang tăng lên, thành bàng quang căng ra và lưu thông máu tại chỗ bị cản trở. Sau đó, với sự phát triển của quá trình viêm, thành bàng quang bị hoại tử hoặc vỡ ra, dẫn đến sự phát triển của biến chứng tương ứng.
Các mối liên hệ kích thích trong sự phát triển phức tạp của viêm túi mật và tràn mủ túi mật có thể là:
- tiêu thụ chủ yếu chất béo và carbohydrate từ động vật, trong khi lại tiêu thụ không đủ protein và chất xơ thực vật;
- chế độ ăn ít calo với tình trạng sụt cân nhanh, rối loạn ăn uống (luân phiên giữa nhịn ăn và ăn quá nhiều);
- yếu tố di truyền, đặc điểm cấu tạo di truyền;
- bệnh tiểu đường, rối loạn lipoprotein máu;
- bệnh lý gan, tụy, nhiễm trùng đường mật, thiếu máu tan máu, nhu động ruột, thời gian nuôi dưỡng qua đường tĩnh mạch kéo dài;
- sử dụng thuốc tránh thai, thuốc lợi tiểu, cũng như octreotide và ceftriaxone trong thời gian dài;
- nghiện rượu mãn tính, hút thuốc nhiều, ít vận động trong thời gian dài;
- căng thẳng và xung đột thường xuyên;
- béo phì.
Triệu chứng viêm túi mật mủ
Các triệu chứng lâm sàng cơ bản của sự phát triển của viêm túi mật mủ được coi là đau nhói dữ dội ở hạ sườn phải, nhiệt độ tăng đột ngột và các dấu hiệu ngộ độc. Những biểu hiện này thường phát triển trên nền tảng của các triệu chứng tinh vi hơn của viêm túi mật cấp tính.
Bạn có thể nghi ngờ viêm túi mật cấp có biến chứng thành tràn mủ màng phổi dựa trên các triệu chứng đặc trưng sau:
- tăng đau rõ rệt;
- nhiệt độ tăng đột ngột lên tới 39-40°C;
- đôi khi – vàng ở màng cứng và các mô nhầy có thể nhìn thấy;
- cảm giác đột ngột cực kỳ yếu ớt;
- buồn nôn, nôn mửa.
Khi sờ bụng ở hạ sườn phải, thường có thể xác định được tình trạng to và căng của túi mật, mà không có xu hướng làm giảm các triệu chứng. Trong quá trình sờ, bệnh nhân nhận thấy cơn đau tăng lên.
Những dấu hiệu đầu tiên nhỏ nhất của tình trạng bệnh lý trầm trọng hơn đòi hỏi phải chuyển bệnh nhân ngay đến khoa phẫu thuật để chẩn đoán khẩn cấp và xác định các chiến thuật điều trị tiếp theo. [ 7 ]
Tình trạng xấu đi của những người mắc bất kỳ bệnh nào của hệ thống gan mật cần được đánh giá đặc biệt cẩn thận. Khi có những biểu hiện đáng ngờ đầu tiên cho thấy bệnh đang xấu đi, cần phải khẩn trương tìm kiếm sự trợ giúp y tế và không được tự ý dùng thuốc. Đặc biệt và chống chỉ định tuyệt đối:
- cung cấp thức ăn và đồ uống có cồn cho bệnh nhân;
- đặt một miếng đệm sưởi ấm lên vùng bụng;
- rửa sạch dạ dày và ruột;
- không được tự ý kê đơn thuốc.
Những triệu chứng như vậy có thể được coi là đáng ngờ:
- sốt đột ngột, ớn lạnh;
- mất hứng thú với thức ăn;
- đau tăng ở vùng nhô ra của gan;
- đột nhiên yếu đi;
- đổ mồ hôi, khô miệng;
- cảm giác buồn nôn và nôn khi cố gắng ăn.
Trong những trường hợp nghiêm trọng, khi biến chứng xảy ra, các dấu hiệu ngộ độc nghiêm trọng xuất hiện, bao gồm mất ý thức. Huyết áp giảm mạnh và căng cơ bụng được ghi nhận. [ 8 ]
Khi biến chứng như viêm phúc mạc mật phát triển, bệnh nhân sẽ bị đau bụng dữ dội, khiến bệnh nhân phải nằm ở tư thế "phôi thai", co đầu gối vào ngực. Nhịp tim tăng lên 100-120 nhịp mỗi phút và thở nhanh hơn.
Ngộ độc nặng biểu hiện bằng bụng chướng và da tái nhợt. Nếu bệnh nhân không được hỗ trợ y tế, thì giai đoạn kiệt sức sẽ xảy ra: ý thức trở nên mơ hồ, da chuyển sang màu vàng, phản ứng với các kích thích xung quanh bị mất. Tình trạng như vậy có thể được gọi là giai đoạn cuối: nếu không được điều trị, tử vong sẽ xảy ra. [ 9 ]
Các dấu hiệu chính của viêm túi mật mủ là các triệu chứng gia tăng sau đây:
- đau nhói, dai dẳng, kéo dài ở vùng gan;
- dấu hiệu kích ứng phúc mạc, đau tăng khi hít sâu, ho và bất kỳ hoạt động vận động nào;
- căng thẳng và đau khi ấn vào vùng gan;
- nhiệt độ tăng đột ngột và mạnh;
- tăng tiết mồ hôi;
- vàng màng cứng;
- hạ huyết áp;
- suy giảm ý thức.
Cần lưu ý rằng ở những bệnh nhân mắc bệnh tiểu đường hoặc tình trạng suy giảm miễn dịch, hình ảnh lâm sàng có thể bị mờ. Do đó, những bệnh nhân như vậy cần được theo dõi đặc biệt cẩn thận.
Một dấu hiệu phụ là triệu chứng Murphy, được kiểm tra như sau:
- đặt tay trái lên mép cung sườn bên phải sao cho ngón tay thứ hai và thứ tư chạm vào điểm Kerr (ở phần nhô ra của túi mật lên thành bụng trước - giao điểm của cung sườn phải và mép ngoài của cơ thẳng bụng phải);
- Bệnh nhân được yêu cầu hít thở sâu, và khi hít vào, người bệnh sẽ cảm thấy đau nhói ở vùng gan (triệu chứng Murphy là dương tính).
Giai đoạn
Một số bác sĩ chuyên khoa tiêu hóa nói về khả năng phát triển theo từng giai đoạn của bệnh hệ thống mật. Chúng ta đang nói về các giai đoạn sau:
- Rối loạn chức năng →
- Dyskoli →
- Viêm túi mật →
- Viêm mủ màng phổi, hay bệnh sỏi mật → viêm mủ màng phổi.
Đồng thời, việc phân loại như vậy thường không được chấp nhận vì có những yếu tố sinh bệnh khác có thể trở thành những liên kết không kém phần quan trọng trong quá trình phát triển của viêm mủ túi mật. [ 10 ]
Các biến chứng và hậu quả
Tràn mủ túi mật là một mối nguy hiểm nghiêm trọng đối với bệnh nhân, vì nó thậm chí có thể dẫn đến tử vong do phát triển các biến chứng. Sự kéo giãn nghiêm trọng trên nền các quá trình teo ở thành cơ quan dẫn đến thủng túi mật. Thủng túi mật, hoặc vỡ túi mật, có ba loại:
- đột phá vào khoang bụng, tiếp tục phát triển viêm phúc mạc mật;
- bùng phát bán cấp với sự phát triển của áp xe tại chỗ;
- sự phát triển của lỗ rò túi mật-ruột.
Hình ảnh lâm sàng của thủng túi mật giống như trong viêm túi mật cấp tính. Tuy nhiên, tình trạng chung của bệnh nhân được đánh giá là nghiêm trọng hơn nhiều, không đáp ứng với điều trị bảo tồn. Sau khi các dấu hiệu bệnh lý đầu tiên xuất hiện, đau bụng và sốt được quan sát trong vài ngày. Bệnh nhân từ chối ăn. Sau khi phát triển viêm phúc mạc lan tỏa, chẩn đoán trở nên rõ ràng. [ 11 ]
Nếu thành phần truyền nhiễm xâm nhập vào hệ tuần hoàn, bệnh nhân sẽ bị nhiễm trùng huyết toàn thân, gây ra mối đe dọa thực sự đến tính mạng.
Tuy nhiên, các bác sĩ coi biến chứng chính của viêm mủ túi mật là sự phát triển của hoại thư, tức là hoại tử (chết) mô cơ quan. Thông thường, một số bộ phận nhất định của cơ quan có thể bị hoại tử, ví dụ như phần đáy. Hoại tử toàn bộ bàng quang là rất hiếm. [ 12 ]
Vì vậy, những vấn đề phổ biến nhất do viêm túi mật mủ gây ra là:
- hoại tử mô bàng quang;
- thủng (hình thành lỗ thủng, vỡ thành cơ quan dẫn đến viêm phúc mạc mật);
- nhiễm trùng huyết (vi khuẩn xâm nhập vào máu, dẫn đến phản ứng viêm toàn thân và gây tổn thương cho tất cả hoặc hầu hết các cơ quan).
Suy đa cơ quan, đến lượt nó, dẫn đến tử vong. [ 13 ]
Chẩn đoán viêm túi mật mủ
Thực tế là đau tăng ở hạ sườn phải trên nền nhiệt độ cơ thể tăng ở những bệnh nhân bị viêm túi mật cấp tính đưa ra lý do để nghi ngờ sự xuất hiện của một biến chứng như tràn mủ túi mật. Tuy nhiên, chẩn đoán để xác nhận chẩn đoán cũng là cần thiết - trước hết, để làm rõ nguyên nhân gây bệnh, để lựa chọn chiến thuật điều trị phù hợp.
Trong quá trình tiền sử, bác sĩ sẽ chỉ định thời gian phát hiện một số rối loạn điển hình của chứng tràn mủ túi mật. Sau đó, bác sĩ sẽ thực hiện sờ nắn: với chứng tràn mủ túi mật, thường có cơn đau vừa phải ở hạ sườn phải. Dấu hiệu Murphy cũng được kiểm tra, đặc trưng bởi tình trạng nín thở không tự chủ khi hít vào tại thời điểm ấn vào hạ sườn phải. Ở những bệnh nhân bị tràn mủ túi mật, dấu hiệu này cho phản ứng dương tính.
Nếu bệnh ở giai đoạn tiến triển, bác sĩ có thể cảm thấy túi mật rất đau và căng phồng.
Ngoài ra, bệnh nhân được chỉ định làm xét nghiệm:
- Xét nghiệm máu lâm sàng chung để phát hiện viêm túi mật mủ cho thấy số lượng bạch cầu tăng lên (hơn 15x10 9 /l), công thức bạch cầu dịch chuyển sang trái (ngay cả khi đang điều trị bằng kháng sinh). Những thay đổi tương tự là đặc điểm của viêm túi mật hoại tử.
- Sinh hóa máu cho thấy các enzym gan nằm trong phạm vi tham chiếu. Thực tế này giúp phân biệt tràn mủ túi mật với tổn thương tắc nghẽn các đoạn xa của hệ thống mật. Nhưng trong trường hợp này có thể có một ngoại lệ đối với quy tắc: đôi khi túi mật to ra trên nền tràn mủ chèn ép vào ống mật chung hoặc ống mật gan. Điều này có thể đi kèm với tăng hoạt động của phosphatase kiềm và tăng nồng độ bilirubin.
- Xét nghiệm vi sinh có thể phát hiện nhiễm khuẩn huyết và xét nghiệm nhạy cảm với kháng sinh giúp kê đơn thuốc kháng khuẩn phù hợp.
Các nghiên cứu sau đây được coi là bắt buộc:
- xét nghiệm máu và nước tiểu lâm sàng;
- diastase nước tiểu;
- sinh hóa máu với việc xác định tổng bilirubin và các thành phần, tổng protein, glucose, amylase, tổng cholesterol, ALT, AST, phosphatase kiềm, GGT);
- xét nghiệm máu tìm HIV, RW, các dấu hiệu virus;
- đánh giá phổ lipid máu với việc xác định hệ số gây xơ vữa động mạch.
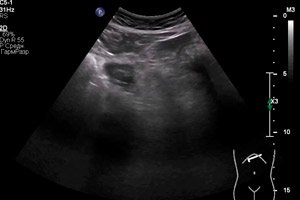
Chẩn đoán bằng dụng cụ chủ yếu liên quan đến việc kiểm tra siêu âm. Tràn mủ túi mật có thể biểu hiện ở nhiều dạng khác nhau của hình ảnh siêu âm. Các dấu hiệu siêu âm phổ biến nhất bao gồm các rối loạn cấu trúc dữ dội và đôi khi không đồng đều, độ hồi âm thay đổi và độ dày của thành cơ quan - cả xung quanh chu vi và tại chỗ. Phát hiện túi mật to và tích tụ dịch quanh nang. Mật không đồng nhất, có thể chứa các mảnh, cặn và bong bóng khí. [ 14 ]
Khi thực hiện siêu âm, cần lưu ý rằng hình ảnh siêu âm trong trường hợp tràn mủ túi mật có thể thay đổi khá nhanh. Một cuộc kiểm tra tiêu chuẩn được thực hiện bằng cảm biến lồi. Sau thủ thuật, bác sĩ điền vào một giao thức chẩn đoán, trong đó mô tả tất cả các thông số và thay đổi trong túi mật được nhìn thấy (vị trí, hình dạng, kích thước, tình trạng của thành túi mật, các tạp chất, nội dung trong lòng túi mật, tình trạng của mô xung quanh).
Đối với xét nghiệm nội soi – đặc biệt là chụp mật tụy ngược dòng – nếu nghi ngờ có tràn mủ màng phổi, sẽ không thực hiện để không mất thời gian và bắt đầu điều trị phẫu thuật càng sớm càng tốt.
Ngoài ra, có thể chỉ định chụp X-quang, bao gồm chụp X-quang tổng quát hạ sườn phải, chụp túi mật tĩnh mạch. Ít thường xuyên hơn, chụp cộng hưởng từ được sử dụng, cho phép chụp trực tiếp hệ thống mật và ống tụy.
Chẩn đoán phân biệt
Trước hết, cần phân biệt giữa tràn mủ túi mật với phù nề của cùng một cơ quan. Phù nề phát triển do tắc nghẽn hoàn toàn hoặc một phần ống túi mật, do đó chất nhầy và dịch tiết tích tụ trong lòng túi mật. Phù nề xảy ra sau khi ngừng chảy mật. Các đặc điểm chính của bệnh lý là tắc nghẽn cổ túi mật hoặc ống túi mật do sỏi trong bối cảnh hệ vi khuẩn có độc lực thấp. Túi mật hấp thụ các thành phần của mật, vi khuẩn chết, nội dung của túi mật trở nên đổi màu và nhầy. Trong quá trình khám sức khỏe bệnh nhân, có thể sờ thấy túi mật to, căng, không đau và đáy túi mật. Trong tình trạng nhiễm trùng do độc lực, thành túi mật dày lên và có mủ hình thành trong khoang.
Phương pháp chẩn đoán phân biệt chính vẫn là siêu âm. Trong lòng cơ quan, các cấu trúc phản âm dày đặc được kiểm tra có thể di chuyển khi thay đổi vị trí của cơ thể. Siêu âm truyền thông tin khá đáng tin cậy - khoảng 96-98%.
Chẩn đoán phân biệt bổ sung được thực hiện với loét thủng, viêm ruột thừa cấp, tắc ruột cấp, viêm phổi bên phải, sỏi tiết niệu, nhồi máu cơ tim (hội chứng túi mật cơ tim), cũng như viêm đường mật, viêm túi mật hoại tử hoặc có mủ.
Để loại trừ các bệnh có biểu hiện lâm sàng tương tự, có thể sử dụng các phương pháp chẩn đoán phân biệt sau:
- xét nghiệm chức năng gan;
- đo nồng độ enzym tuyến tụy;
- siêu âm bụng;
- xét nghiệm với cholecystokinin, v.v.
Ai liên lạc?
Điều trị viêm túi mật mủ
Các thành phần chính của điều trị tràn mủ túi mật là các biện pháp phẫu thuật giải áp khẩn cấp và cắt túi mật. Kê đơn thuốc là một phương pháp hỗ trợ, bao gồm liệu pháp kháng sinh.
Các lĩnh vực điều trị cơ bản:
- phòng ngừa biến chứng thủng, v.v.;
- việc cắt bỏ một cơ quan vô điều kiện.
Giai đoạn đầu tiên của quá trình điều trị là giải áp khẩn cấp túi mật, điều này là cần thiết để giảm mức độ chèn ép của các mô xung quanh. Nếu bệnh nhân bị mất ổn định huyết động hoặc có chống chỉ định phẫu thuật (bệnh lý nghiêm trọng đi kèm), thì bạn có thể sử dụng cơ hội này để thực hiện dẫn lưu gan túi mật dưới sự kiểm soát của X-quang, bản chất của thủ thuật này là loại bỏ dịch tiết và mủ ra khỏi cơ quan. Thủ thuật này sẽ cho phép giải áp các ống mật, dẫn đến cải thiện nhanh chóng và đáng kể sức khỏe của bệnh nhân. Tuy nhiên, biện pháp như vậy không thể đảm bảo chiến thắng hoàn toàn đối với bệnh lý và ngăn ngừa các biến chứng nhiễm trùng. Với điều kiện này, nếu không có chống chỉ định phẫu thuật, thì bắt buộc phải thực hiện cắt túi mật - nhưng chỉ sau khi ổn định các thông số huyết động.
Sau phẫu thuật và cắt túi mật, điều quan trọng là phải tiến hành điều trị hỗ trợ, bao gồm liệu pháp kháng sinh. Giai đoạn này nên tiếp tục cho đến khi các chỉ số nhiệt độ trở lại bình thường và mức độ bạch cầu trong máu ổn định. Thuốc kháng sinh được kê đơn dựa trên kết quả nghiên cứu khả năng kháng kháng sinh của nuôi cấy, được tiêm từ dịch tiết mật. [ 15 ]
Quản lý bệnh nhân tiếp theo bao gồm tuân thủ chế độ ăn uống hợp lý, hoạt động thể chất và vệ sinh ổ nhiễm trùng. Quan sát ngoại trú, điều trị tại nhà và khu nghỉ dưỡng sau đó, và các biện pháp phục hồi chức năng tâm lý đóng vai trò quan trọng.
Các loại thuốc
Liệu pháp dùng thuốc bắt đầu ngay sau khi can thiệp phẫu thuật, bao gồm việc cắt bỏ túi mật. Liệu pháp này có thể bao gồm các biện pháp sau:
- Liệu pháp truyền dịch để loại bỏ tình trạng ngộ độc và phục hồi tình trạng mất nước, điện giải và năng lượng.
- Liệu pháp kháng khuẩn:
- Ciprofloxacin uống 500-750 mg x 2 lần/ngày trong 10 ngày.
- Doxycycline uống hoặc truyền tĩnh mạch: Ngày đầu tiên dùng 200 mg/ngày, sau đó dùng 100-200 mg/ngày, tùy thuộc vào mức độ nghiêm trọng của tình trạng bệnh, trong hai tuần.
- Erythromycin uống, ngày đầu tiên - 400-600 mg, sau đó - 200-400 mg mỗi sáu giờ. Thời gian dùng thuốc có thể từ một đến hai tuần. Thuốc viên được uống giữa các bữa ăn.
Để tránh tác dụng phụ và biến chứng trong quá trình điều trị bằng kháng sinh (loạn khuẩn, nấm), dung dịch uống Intraconazole được kê đơn với liều lượng 400 mg/ngày trong mười ngày.
- Thuốc cephalosporin uống – ví dụ, Cefuroxime 250-500 mg hai lần mỗi ngày sau bữa ăn trong hai tuần.
- Thuốc điều trị triệu chứng được sử dụng theo chỉ định:
- Cisapride (thuốc kích thích nhu động dạ dày làm tăng nhu động của đường tiêu hóa trên) được dùng với liều 10 mg, tối đa 4 lần một ngày, hoặc Debridate với liều 100-200 mg, tối đa 4 lần một ngày, hoặc Meteospasmil với liều 1 viên nang, ba lần một ngày, trong ít nhất hai tuần.
- Hofitol 2 viên, 3 lần/ngày trước bữa ăn hoặc Allochol 2 viên, tối đa 4 lần/ngày sau bữa ăn, trong ít nhất một tháng.
- Chế phẩm polyenzyme, 1-2 liều trước bữa ăn trong ba tuần, trong nhiều tuần.
- Thuốc kháng axit, uống 1 liều sau bữa ăn 1,5-2 giờ.
- Thuốc giảm đau, thuốc chống co thắt tùy theo tác dụng lâm sàng cần thiết.
Trong số các tác dụng phụ có thể xảy ra của quá trình điều trị, phổ biến nhất là phân không ổn định, đau bụng, ngứa da và tăng hình thành khí. Các triệu chứng như vậy đòi hỏi phải điều chỉnh cả thuốc và chế độ ăn uống.
Điều trị phẫu thuật
Cắt túi mật là một thủ thuật phẫu thuật bao gồm việc cắt bỏ túi mật, một cơ quan lưu trữ mật được sản xuất trong gan và tham gia vào quá trình tiêu hóa.
Cắt túi mật là phương pháp điều trị bắt buộc đối với tình trạng phát triển tràn mủ túi mật, phẫu thuật phải được thực hiện khẩn cấp để ngăn ngừa các biến chứng đe dọa tính mạng. Trong những năm gần đây, can thiệp chủ yếu được thực hiện bằng nội soi, sử dụng ống soi ổ bụng (một thiết bị đặc biệt có camera video) và các dụng cụ chuyên dụng. [ 16 ]
Phẫu thuật cắt túi mật nội soi hiếm khi đi kèm với biến chứng, mặc dù trong một số trường hợp hiếm hoi, khả năng phát triển của chúng vẫn còn. Trong số các biến chứng có thể xảy ra là:
- chảy máu, cục máu đông;
- các vấn đề về hệ thống tim mạch;
- sự nhiễm trùng;
- tổn thương các cơ quan lân cận (ví dụ, ruột non, gan);
- viêm tụy;
- viêm phổi.
Mức độ nguy cơ biến chứng phụ thuộc phần lớn vào sức khỏe tổng quát của người bệnh và nguyên nhân ban đầu gây ra viêm túi mật cấp.
Chuẩn bị cho phẫu thuật bao gồm những điểm sau:
- đánh giá các thông số huyết học và tình trạng các cơ quan quan trọng;
- ổn định các thông số huyết học.
Mọi hoạt động chuẩn bị phải được thực hiện trong vòng không quá hai giờ.
Cắt túi mật được thực hiện bằng gây mê toàn thân (tiêm tĩnh mạch). Bản thân ca phẫu thuật được thực hiện bằng phương pháp nội soi ít xâm lấn hoặc phương pháp mở truyền thống.
Trong phẫu thuật nội soi, bác sĩ phẫu thuật sẽ thực hiện 2-4 lần chọc thủng thành bụng. Một ống đặc biệt được trang bị camera video được đưa vào một trong những lần chọc thủng: bác sĩ có thể nhìn vào màn hình được lắp đặt trong phòng phẫu thuật và kiểm soát các dụng cụ phẫu thuật được đưa vào qua các lần chọc thủng còn lại vào khoang bụng. Cắt túi mật nội soi kéo dài khoảng 1,5-2 giờ.
Đôi khi, nội soi ổ bụng có thể không thực hiện được và bác sĩ phẫu thuật phải thực hiện phẫu thuật bằng cách tiếp cận mở. Quy trình như sau. Ở phần bên phải của khoang bụng, gần cung xương sườn hơn, bác sĩ sẽ rạch một đường dài 3-10 cm, nâng mô lên để giải phóng gan, sau đó cắt bỏ túi mật. Sau khi chụp đường mật kiểm soát, khâu lại. Thời gian cắt túi mật mở là một tiếng rưỡi đến hai giờ. [ 17 ]
Bệnh nhân vẫn ở trong phòng phẫu thuật hoặc phòng chăm sóc đặc biệt cho đến khi thuốc mê hết tác dụng. Sau đó, bệnh nhân được chuyển đến khoa thường, nơi diễn ra quá trình hồi phục tiếp theo.
Sau khi cắt túi mật nội soi, bệnh nhân có thể được xuất viện vào ngày thứ ba hoặc thứ tư, tùy thuộc vào tình trạng của bệnh nhân. Chỉ định xuất viện như sau: bệnh nhân có thể ăn uống, đi lại độc lập, sức khỏe tổng quát tốt và không có biến chứng.
Sau khi cắt túi mật mở, bệnh nhân sẽ phải nằm viện thêm một thời gian nữa cho đến khi hồi phục hoàn toàn.
Giai đoạn hậu phẫu sau cắt túi mật liên quan đến viêm mủ túi mật nhất thiết phải đi kèm với liệu pháp kháng sinh. Thuốc kháng sinh được kê đơn cho đến khi số lượng bạch cầu trong máu ổn định: đầu tiên, thuốc kháng khuẩn được truyền tĩnh mạch, sau đó chuyển sang dùng thuốc uống.
Trong vài ngày đầu, bệnh nhân được khuyến cáo nằm trên giường, nhưng bệnh nhân nên cố gắng đứng dậy định kỳ, điều này là cần thiết để ngăn ngừa các biến chứng sau phẫu thuật (như viêm phổi, dính, v.v.). Cho đến khi hết khí, không được ăn: thường thì khí bắt đầu hết sau 24-48 giờ sau khi phẫu thuật. Sau đó, bạn có thể ăn từng chút một, bắt đầu bằng súp xay nhuyễn, khoai tây nghiền lỏng trong nước. Sau một thời gian, cháo lỏng, rau xay nhuyễn và thịt được đưa vào chế độ ăn.
Phòng ngừa
Viêm túi mật cấp tính, phức tạp do viêm mủ túi mật, là một trong những bệnh phổ biến nhất của đường tiêu hóa. Do đó, các biện pháp phòng ngừa, trước hết, phải nhằm mục đích ngăn ngừa sự phát triển của bệnh viêm cơ quan. Do đó, sự xuất hiện của viêm túi mật cấp tính thường do nhiễm trùng gây ra. Các tác nhân gây nhiễm trùng xâm nhập vào túi mật theo một số cách:
- có máu;
- từ ruột;
- thông qua các mạch máu của hệ thống bạch huyết.
Với lưu lượng bạch huyết và máu, nhiễm trùng xâm nhập vào bàng quang nếu có sự vi phạm chức năng bảo vệ của gan. Nếu có sự cố về chức năng vận động của ống mật, thì vi khuẩn có thể xâm nhập từ ruột. Quá trình viêm phát triển trên nền tảng của sự vi phạm chức năng vận động của bàng quang và sự giữ lại mật.
Tình trạng ứ mật là do sự hiện diện của sỏi, sự kéo dài và quanh co của ống túi mật, hoặc sự hẹp của nó. Trong bệnh sỏi mật, tỷ lệ mắc quá trình viêm cấp tính lên tới 90%. Do ống mật bị sỏi làm tắc nghẽn, mật không thể đi vào ruột, do đó, áp lực trong bàng quang tăng lên, thành túi mật căng ra, lưu thông máu bị gián đoạn, dẫn đến khởi phát phản ứng viêm.
Có thể làm gì để giảm nguy cơ phát triển viêm túi mật cấp và tràn mủ túi mật? Các bác sĩ đưa ra các khuyến nghị sau:
- ăn thành nhiều bữa nhỏ, 5-6 lần một ngày, không ăn quá nhiều hoặc nhịn ăn;
- tránh đồ ăn nhiều dầu mỡ, chiên, mặn và quá cay;
- bỏ những thói quen xấu như hút thuốc và uống rượu;
- có lối sống năng động (lối sống ít vận động góp phần hình thành tình trạng trì trệ);
- theo dõi cân nặng cơ thể và ngăn ngừa tình trạng béo phì.
Sau đây là một số thực phẩm được khuyến cáo nên loại trừ khỏi chế độ ăn, đặc biệt trong những trường hợp có yếu tố nguy cơ phát triển bệnh viêm túi mật mủ:
- đồ ăn chiên, cay, mặn, quá chua và nhiều chất béo;
- nước sốt và gia vị cay (bao gồm sốt mayonnaise, adjika, mù tạt, cải ngựa);
- kem đặc và kem chua, một lượng lớn bơ;
- đậu, đậu Hà Lan;
- cà phê, đồ uống có cồn, ca cao, soda;
- sô-cô-la, kẹo, đồ nướng;
- trái cây chua, rau củ có chất xơ thô.
Điều quan trọng là phải điều trị kịp thời bất kỳ bệnh lý nào của đường tiêu hóa, nhiễm trùng hệ thống tiết niệu sinh dục, các bệnh về cơ quan tai mũi họng. Nếu xuất hiện các triệu chứng đáng ngờ, cần liên hệ với bác sĩ càng sớm càng tốt.
Dự báo
Viêm mủ túi mật có thể gây tử vong nếu bệnh nhân không được chăm sóc y tế và phẫu thuật kịp thời. Tiên lượng tốt chỉ có thể nói đến nếu bệnh lý được phát hiện kịp thời và bệnh nhân không bị thủng, hoại tử và biến chứng nhiễm trùng. Khi viêm phúc mạc và nhiễm trùng huyết toàn thể phát triển, tiên lượng xấu đi rõ rệt.
Nhìn chung, kết quả của bệnh lý thường phụ thuộc vào độ tuổi và sức khỏe tổng quát của bệnh nhân.
Liệu pháp kịp thời với sự bắt đầu sớm đảm bảo tiên lượng thuận lợi: quá trình điều trị kết thúc khi bệnh nhân hồi phục hoàn toàn và trở lại hoạt động bình thường. [ 18 ]
Bệnh nhân thuộc nhóm tuổi già và lú lẫn, cũng như bệnh nhân mắc các tình trạng suy giảm miễn dịch và các bệnh lý đi kèm nghiêm trọng (ví dụ, đái tháo đường mất bù) thuộc nhóm nguy cơ đặc biệt: tràn mủ màng phổi tiến triển ở những bệnh nhân như vậy có thể kích hoạt sự phát triển của các biến chứng nhiễm trùng, là những tình trạng phức tạp gây nguy hiểm đến tính mạng. Ngoài ra, các quá trình kéo giãn và teo nghiêm trọng ở thành cơ quan có thể gây vỡ (thủng), sau đó hình thành viêm phúc mạc mật.
Cũng có một số rủi ro dưới dạng biến chứng sau phẫu thuật: tràn mủ túi mật sau phẫu thuật có thể phức tạp do nhiễm trùng vết thương, chảy máu và phát triển áp xe dưới gan. Tuy nhiên, chăm sóc y tế kịp thời dưới dạng phẫu thuật có năng lực và điều trị phục hồi sau đó cho phép tiên lượng bệnh thuận lợi.

